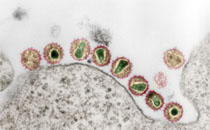
Ende 2019 wurde eine Häufung atypischer Lungenentzündungen in Wuhan, China, bekannt. Bald danach wurde ein neuartiges Virus als Ursache gefunden, das später als SARS-CoV-2 bezeichnet wurde. Weil in der Bevölkerung weltweit keinerlei Immunität gegen SARS-CoV-2 bestand, konnte sich das hochansteckende Virus sehr rasch über den Erdball verbreiten und Erkrankungen – COVID-19 – verursachen, die in vielen Fällen einen schweren Krankheitsverlauf hatten oder sogar tödlich waren. Am 11. März 2020 hat die WHO das COVID-19-Geschehen zur Pandemie erklärt. 2023 ging die Pandemie allmählich in ein endemisches Geschehen über.
In Deutschland wurden – wie in vielen anderen Ländern – frühzeitig Infektionsschutzmaßnahmen ergriffen, da sich sonst innerhalb kürzester Zeit sehr viele Menschen angesteckt hätten. Ziel der Maßnahmen war es, die Ausbreitung von SARS-CoV-2 zu verlangsamen, um die Zahl der Erkrankungen und damit auch ein großflächiges Auftreten von schweren Krankheits- und Todesfällen so weit wie möglich zu verhindern, um das Gesundheitssystem und andere kritische Infrastrukturen vor Überlastung zu schützen und Zeit zu gewinnen, bis ein Impfstoff verfügbar ist. Bereits Ende 2020 waren Impfstoffe verfügbar, im Laufe des Jahres 2021 und 2022 fanden Massenimpfungen u.a. in Impfzentren statt. Ebenfalls seit Ende 2020 traten weltweit nach und nach neue Varianten von SARS-CoV-2 auf (u.a. Alpha, Delta, Omikron), die einen bereits vorhandenen Immunschutz teils umgehen konnten. Die COVID-19-Pandemie war in Deutschland von 2020 bis 2022 von heftigen Infektions- und Krankheitswellen geprägt. Im Verlauf entwickelte der Großteil der Menschen – durch Impfung und/oder Infektion – ein gewisses Maß an Immunität, sodass das pandemische Geschehen allmählich in ein endemisches Geschehen überging. In den drei Pandemiejahren 2020, 2021 und 2022 registrierte das RKI für Deutschland mehr als 37 Millionen labordiagnostisch bestätigte Infektionen, rund 161.500 Menschen wurden in Verbindung mit COVID-19 als verstorben übermittelt.
SARS-CoV-2 wird, wie andere Atemwegserreger, weiterhin weltweit zirkulieren. Auch neue Varianten sind möglich. Die Entwicklung des SARS-CoV-2-Infektionsgeschehens lässt sich generell nicht vorhersagen. Viele Fachleute gehen davon aus, dass sich die Auswirkungen – ähnlich wie nach den Influenzapandemien des 20. Jahrhunderts – perspektivisch im Laufe der kommenden Jahre weiter reduzieren werden.
Stand: 18.09.2023